Сухой глаз. Возрастная макулодегенерация сетчатки. Этиопатогенез, диагностика, лечение
Синдром «сухого глаза» (ССГ) — это комплекс признаков поражения роговичного и конъюнктивального эпителия, вследствие снижения качества и / или количества слезной жидкости.
Современная жизнь неотделима от научно-технического прогресса. Новые технологии уже давно и навсегда изменили мир. Однако наряду с неоспоримыми улучшениями они привнесли с собой целый комплекс отрицательных факторов, прежде всего экологического характера (ухудшение атмосферного воздуха, излучение, исходящее от компьютерной техники, кондиционированный воздух, а так же побочные эффекты лекарственных средств), которые вызывают новые болезни или утяжеляют течение уже известных. Врачи-офтальмологи в своей практике отметили увеличение числа пациентов, предъявляющих жалобы на зуд, покраснение, усталость, «сухость» в области глаз и век. Подобные жалобы являются следствием нарушения слезопродукции, обусловленной не только эндокринными нарушениями, но и в первую очередь экзогенным воздействием окружающей среды. Таким образом, возникла необходимость детального изучения этой проблемы и разработка нового подхода к лечению группы пациентов, страдающих ССГ и непосредственно связанного со слезопродукцией защитного аппарата глаза — век.
Концепция сухости глаза изменялась на протяжении истории. Во времена Гиппократа термином ксерофтальмия (по-гречески сухой глаз) называли только абсолютную сухость поверхности глаза с роговичной слепотой. Около столетия назад появились другие термины, которыми обозначили изменения на поверхности глаза, в большей или меньшей степени связанные с сухостью глаза. Клинически подобные изменения различали по симптомам и признакам. К ним относили: точечный кератит, нитевидный кератит, ворсинчатая кератопатия, кератит Сикка и кератоконъюнктивит Сикка. Около семидесяти последних лет под сухим глазом подразумевали только синдром Сьёгрена, поскольку какая-либо другая этиология была не изучена или неизвестна. Пол века назад фон Рётт обозначил термином «сухой глаз» определенный тип количественного дефицита слезы, который мало-помалу перерос в водный дефицит, мукодефицит и липодефицит. В настоящее время есть дакриологи, которые включают в термин «сухой глаз» качественный и композиционный дефицит слёзной жидкости (лизоцим слезы, таурин, факторы роста). Следовательно, до настоящего времени проблема «сухого глаза» продолжает активно изучаться и до сих пор отсутствует единый взгляд на этиологию и характер течения этого заболевания.
Несмотря на то, что термин «сухой глаз» хорошо понятен, современные офтальмологи его часто применяют для обозначения 4-х различных понятий:
1) симптом – это ощущение «сухости» (хотя объективно, по данным исследований сухости, может и не быть);
2) признак — это объективное снижение секреции слезы или органические нарушения в тканях глаза (при этом сам пациент жалоб может не предъявлять);
3) синдром — это комплекс симптомов и признаков (ощущение инородного тела, ощущение «сухости», гиперемия, блефароспазм и др.);
4) болезнь — это мультиэтиологичная и многонозологичная клиническая картина (менопауза, аутоиммунная экзокринопатия, авитаминоз А и др.), при которых ССГ важнейшее проявление, вместе с другими клиническими проявлениями со стороны организма в целом в зависимости от этиологии.
При обсуждении «сухого глаза», необходимость четкого подразделения на симптомы, признаки, синдромы и болезни вызвана тем, что, несмотря на предъявляемые жалобы и учитывая отсутствие классической картины болезни, подобным пациентам не назначается своевременная заместительная терапия. Следовательно, ухудшается не только качество жизни пациента, но и создаются условия для прогрессирования процесса с последующим возникновением синдрома и необратимыми органическими нарушениями слезопродуцирующего аппарата и поверхностных структур глаза, вплоть до изъязвления роговицы.
Также, говоря о ССГ, хотелось бы обратить внимание на взаимосвязь между слезопродуцирующей системой глаза и состоянием век. Уже более века среди офтальмологов бытует анекдот: «Что делать с пациентом с блефаритом?» — «Его нужно направить к конкуренту». Этот анекдот актуален до сих пор, потому что врачи были практически бессильны вылечить такого пациента. Несмотря на проводимое лечение, пациенты продолжали жаловаться на неприятные ощущения в глазах. Это связано с тем, что жалобы пациентов в этих случаях обусловлены не только воспалением самих век, но и дефицитом слезы, которое возникает как следствие оттока липидов из желез, располагающихся в толще век, что в свою очередь приводит к нарушению липидного слоя слезной пленки, о котором речь пойдет ниже. Следовательно, лечение блефаритов должно проводиться сочетано с лечением ССГ, только в этом случае оно будет эффективно.
Таким образом, в настоящее время изучаются многие аспекты «сухости» глаза, но пока эта наука только в начале своего пути и большая часть офтальмологов скептически настроены по отношению к этой проблеме, уделяя основное внимание хирургическим заболеваниям глаза. Сухость глаза и блефариты — это терапевтические заболевания, которые тесно связаны между собой и требуют пристального внимания офтальмологов.
1.СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ О СОСТАВЕ И ФУНКЦИЯХ СЛЕЗЫ
Состав слезы и ее свойства многообразны. Слезная жидкость (СЖ) является физиологической средой, в которой осуществляются сложные биохимические и иммунные реакции, необходимые для поддержания функционального состояния глаза.
Слезная железа, находящаяся в конъюнктивальной полости, формируется из секрета желез и клеток, располагающихся в толще век, слизистой оболочке глаза – конъюнктиве, часть компонентов поступает их сосудистого русла. СЖ состоит из трех компонентов: муцинового, водного, липидного.
Состав слезной жидкости (рис. 1).
1. Муциновый компонент продуцируют:
• бокаловидные клетки (содержатся в цилиндрическом эпителии, покрывающем конъюнктиву хряща, переходную складку конъюнктивы);
• крипты Генле (покрывают конъюнктиву дистального конца хряща);
• клетки Бехера и Манца (содержатся в цилиндрическом эпителии лимбальной части конъюнктивы).
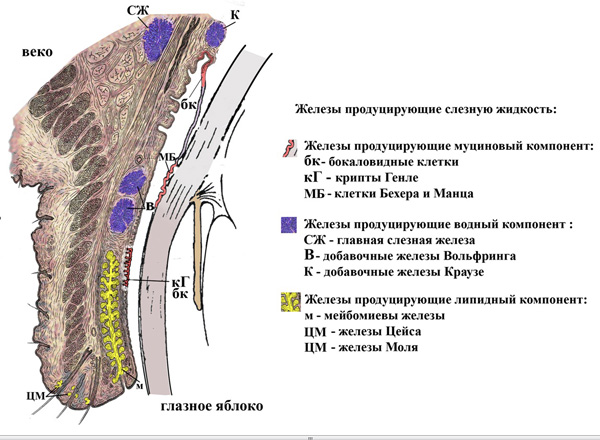
2. Водный компонент продуцируют:
• главная слезная железа (лежит под верхнее-наружным краем глазницы);
• добавочные железы Вольфринга (располагаются в конъюнктиве на уровне верхнего и нижнего хрящей век);
• добавочные железы Краузе (располагаются в области конъюнктивальных сводов).
3. Липидный компонент продуцируют:
•мейбомиевы железы (располагаются в толще хрящей и открываются в межреберное пространство свободных краев век);
• железы Цейса (сальные железы, открываются в волосяные мешочки корней ресниц);
• железы Моля (видоизмененные потовые железки, открываются в волосяные мешочки корней ресниц).
Следует отметить, что главная слезная железа обеспечивает лишь рефлекторное слезотечение, которое наступает в ответ на механическое или иного свойства раздражение рефлексогенных зон, например эмоциями. В современной терминологии синонимами базовой секреции являются основная или базальная. В то же время постоянная, так называемая основная секреция слезы, происходит исключительно за счет функционирования добавочных слезных желез Краузе и Вольфринга. Формирующаяся из СЖ слезная пленка, выполняет ряд важных функций.
Функции слезной пленки:
• Защитная;
• Оптическая;
• Трофическая.
Слезная пленка является первым барьером на пути внешних факторов и играет защитную функцию, посредством своих бактерицидных свойств и удаления пылевых частиц, предупреждая от повреждений мелкими инородными телами.
Покрывая поверхность роговицы, слезная пленка помогает выполнять роговице оптическую функцию. Для нормального функционирования роговицы, как оптической линзы, ее поверхность должна быть идеально гладкой, сферичной, прозрачной. Это возможно только при том условии, что поверхность эпителия будет увлажнена, поскольку даже локальное высыхание эпителиальной выстилки в пределах 0,3 мкм² по площади и 0,5 мкм в глубину способно нарушить зрительное восприятие. Влажность и гладкость поверхности роговицы обеспечивается перикорнеальной слезной пленкой при ее равномерном перераспределении по всей поверхности роговицы за счет мигательных движений век.
СЖ выполняет трофическую функцию: поверхность конъюнктивы и роговицы покрыта многослойным неороговевающим эпителием, который при нормальных условиях увлажняется СЖ. Это особенно важно для осуществления питания и оксигенации бессосудистой роговой оболочки.
Структурно слезная пленка состоит из 3 слоев и имеет толщину от 6 до 10 мкм, при этом толщина слезной пленки колеблется, в зависимости от ширины глазной щели, от 6 до 12 мкм (рисунок 2). Слои слезной пленки находятся в постоянном динамическом взаимодействии: муциновый, покрывающий роговицу и конъюнктивальный эпителий, водянистый и липидный.

Свойства липидного слоя прекорнеарьной слезной пленки:
• Препятствует испарению слезной пленки;
• Обеспечивает «герметизирующую» перемычку между краями век во время сна;
• Создает гладкую оптическую поверхность;
• Предотвращает загрязнение слезной пленки, обеспечивая барьер от секрета кожных сальных желез;
• Снижает напряжение поверхности слезной пленки.
Нарушение или истончение липидного слоя приводит к ускоренному испарению слезной пленки, и, в результате, к появлению жалоб, характерных для сухого глаза, даже, несмотря на нормальную продукцию жидкостного и муцинового компонентов слезы. Основной причиной нарушения продукции липидного слоя слезной пленки являются заболевания век – блефариты, при которых закупориваются протоки мейбомиевых желез, располагающихся, как было сказано выше, в толще век.
2.КЛАССИФИКАЦИЯ И РАЗЛИЧНЫЕ ФОРМЫ ССГ.
Впервые термин сухой кератоконъюнктивит был предложен шведским офтальмологом Sjogren в 1933 году, как один из триады (ревматоидный артрит, ксеростомия, сухой кератоконъюнктивит) признаков описанного им симптомокомплекса заболевания, названного впоследствии его именем. Sjogren установил закономерность сочетания сухости глаз и полости рта с полиартритом и подчеркнул значение сухого кератоконъюнктивита, как местного признака системного заболевания. Именно эти исследования дали толчок к началу углубленного изучения этого патологического состояния.
Первоначально предполагалось, что развитие ССГ связано только с уменьшением объема СЖ. Работы Холли и Лемпа 1977г легли в основу концепции о трехслойной структуры слезной пленки и патогенеза развития ССГ. В последующих многочисленных исследованиях различных авторов было показано многообразие этиологических факторов возникновения ССГ.
В Москве в июне 2003 года рядом авторов (Г.С. Полунин, Т.Н. Сафонова, Е.Г. Полунина) опубликована новая этиологическая классификация ССГ, которая выделяет 4 основные формы этого заболевания и отдельновыделенную 5-ую комбинированную форму, при которой могут сочетаться признаки из 4 основных форм. В основу классификации положен этиологический и анатомический принципы локализации основного патологического звена при ССГ.
Этиологические формы ССГ:
1. Системно-органная форма ССГ;
2. Блефароконъюнктивальная форма ССГ;
3. Экзогенная форма ССГ;
4. Роговичная форма ССГ;
5. Комбинированный ССГ.
1. Системно-органная форма ССГ. 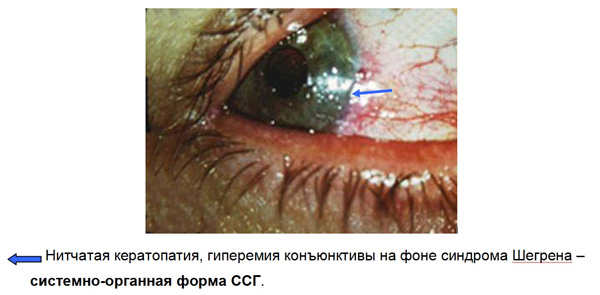
В группу с системно-органным ССГ отнесены пациенты с синдром Шегрена, Стивенса-Джонса, Райли-Дэя. Наиболее распространенной и изученной патологией является синдром Шегрена, при котором происходит системное изменение эпителиальных тканей в связи с поражением экзокринных желез, в частности слезной железы. Возникающая при этом гиполакримия, является одним из факторов, дестабилизирующих перикорнеальную пленку, и способствует развитию дистрофических изменений конъюнктивы и роговицы. По данным Fox R.I. ССГ развивается при различных инфильтративных процессах – лимфома, амилоидоз, гемохрамотоз. В эту группу мы отнесли также врожденные и наследственные аномалии развития слезной железы.
На уровень слезопродукции существенное влияние оказывают различные гормоны. Так, недавние исследования продемонстрировали наличие в ткани слезной железы пролактиновых рецепторов, что объясняет изменения в функционировании слезной железы при различных дисгормональных состояниях, а также состояниях менопаузы, постменопаузы и связанном с ними кератоконъюнктивите Сикка. Также к эндокринным нарушениям, вызывающим ССГ относится тиреотоксическая офтальмопатия, сахарный диабет.
Известны случаи развития ССГ при различных инфекционных заболеваниях, в частности при диффузной инфильтративной лимфоаденопатии, вызванной вирусом иммунодефицита человека (ВИЧ), гепатитом В и С, туберкулезом, поэтому отдельно выделена инфекционная форма ССГ. Также, снижение слезопродукции может быть вызвано заболеваниями периферической нервной системы, когда нарушается иннервация слезной железы.
Системно органная форма ССГ встречается сравнительно редко и составляет около 1% от общего числа амбулаторных пациентов с ССГ.
2. Блефароконъюнктивальная форма ССГ.

Самой частой причиной развития ССГ являются воспалительные заболевания век и конъюнктивы. Хронические блефариты, помимо наличия очага хронического воспалительного процесса, приводят к нарушению секреции мейбомиевых желез, вырабатывающих липидный компонент слезной пленки. Следовательно, происходит разбалансировка состава слезы и снижение стабильности слезной пленки.
Механизм развития ССГ при хронических конъюнктивитах как инфекционной, так и аллергической этиологии заключается в постепенном нарастании склеротических изменений в дополнительных слезных железах, а так же бокаловидных клетках и криптах Генле, расположенных в конъюнктиве, что приводит к снижению уровня слезопродукции.
Слезная пленка распределяется на поверхности глаза посредством мигательных движений век. Неполное смыкание век – лагофтальм приводит к неравномерному распределению слезы на поверхности глаза, а так же к избыточному ее испарению. Также, ССГ развивается при пемфигусе конъюнктивы.
Блефароконъюнктивальная форма сухого глаза составляет до 58% от общего числа пациентов с ССГ.
3. Экзогенная форма ССГ. 
В эту группу отнесены пациенты, у которых сухость глаза возникает вследствие воздействия экзогенных факторов. К экзогенным факторам, в первую очередь, следует отнести различного рода электромагнитные излучения, включая работу на компьютерах, кондиционированный сухой воздух, горячий воздух, дым, смог, ветер и т.д. В этих случаях сухость глаза развивается вследствие повышенного испарения слезы с поверхности глазного яблока, что является основным отличительным признаком этой формы ССГ. Повышенная испаряемость слезы с поверхности глаза может возникнуть: во-первых из-за непосредственного воздействия на слезную пленку сухого и горячего воздуха, во-вторых из-за сокращения мигательных движений глаз при повышенной зрительной нагрузке, чаще всего при работе на компьютере, что повышает испарение слезы, и в-третьих вследствие снижения секреции слизистого и липидного компонентов (воздействие электромагнитного и ионизирующего излучения непосредственно на веки и конъюнктиву).
Длительные инстилляции различных препаратов в конъюнктивальную полость, приводят к нарушению липидного поверхностного слоя слезной пленки. Наблюдается прямая зависимость состояния водянистого слоя от количества и плотности (сбалансированности) липидного слоя, так при уменьшении стабильности липидного слоя скорость испарения влаги увеличивается, следствием чего является развитие ССГ.
Помимо местного воздействия в виде инстилляций, некоторые лекарственные препараты, принимаемые в виде инстилляций или внутрь также оказывают влияние на снижение слезопродукции, к ним относятся гормональные контрацептивы, ß-адреноблокаторы, антихолинергические препараты, антигистаминные, нейролептики и др.
Инъекции ботекса, получившие широкое распространение в последние годы, так же приводят к снижению слезопродукции. Это связано, с действием ботулотоксина на вегетативные волокна с последующей блокадой холинергических вегетативных синапсов, иннервирующих слезную железу.
Длительное ношение контактных линз приводит к трофическим нарушениям в конъюнктиве и роговице, часто нарушает процессы слезообразования.
Одной из причин снижения секреции слезных желез и бокаловидных клеток конъюнктивы служит ионизирующая радиация. Также, тяжелые формы ССГ развиваются при недостатке в организме витамина А.
Во всех случаях экзогенные факторы инициируют нарушение процессов слезообразования не только в конъюнктиве, но и в веках, поэтому эта форма ССГ также является блефароконъюнктивальной, однако, учитывая многочисленность таких пациентов, специфичность этиологии и общность в подходе к лечению (ограничение или прекращение действия экзогенного фактора) мы выделили эту форму в самостоятельную группу.
Экзогенная форма ССГ составляет 34% от общего их числа пациентов, страдающих «сухим глазом», а вместе с блефароконъюнктивальной формой эти формы составляют 80-92% от общего числа пациентов с ССГ.
4. Роговичная форма ССГ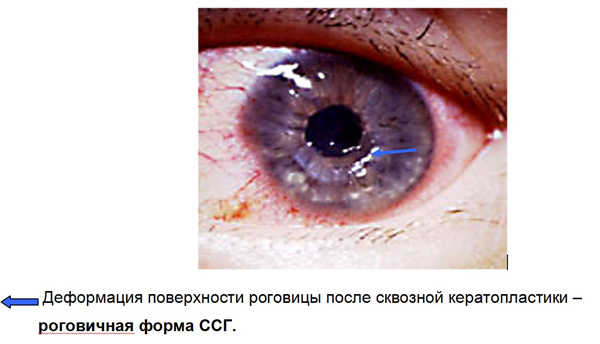
В эту группу включены пациенты, у которых невозможно полноценное покрытие роговицы слезной пленкой из-за неровностей ее поверхности. Для формирования стабильной слезной пленки и удержания ее на поверхности роговицы необходимым условием является сохранение гладкости и сферичности поверхности самой роговицы, которая сохраняется благодаря целостности эпителиального пласта клеток, выстилающих конъюнктиву и роговицу. При несоблюдении этих условий, полноценная слезная пленка не формируется, в результате чего развиваются или усиливаются уже существующие ксеротические изменения конъюнктивы и роговицы.
Асферичность поверхности роговицы по данным А.А. Каспарова возникает вследствие посттравматических рубцов, перенесенных кератитов различной этиологии, дистрофических процессов, включая кератоконус, а также после кератопластических операций. В последние годы число пациентов с этой формой сухого глаза значительно увеличилось из-за широкого распространения различных оперативных вмешательств, затрагивающих роговицу (фоторефракционная кератэктамия, ЛАСИК, факоэмульсификация катаракты и др.).
Роговичная форма ССГ составляет 7-15% от общего числа амбулаторных пациентов с ССГ.
5. Комбинированная форма. В отдельных случаях причиной развития ССГ могут служить одновременно несколько этиологических факторов. Так, офисный работник закапывает ß-блокаторы, или пациенту с длительным ношением МКЛ проводится эксимерлазерная фоторефракционная операция и т.д.
Этиологические формы синдрома «сухого глаза» (ССГ)
|
Форма ССГ |
Вид заболеваний |
|
I. Системно – органная форма ССГ
|
· системные – аутоиммунные; · врожденные и наследственные; · эндокринные; · инфекционные заболевания; · заболевания периферической нервной системы и др. |
|
II. Экзогенная форма ССГ
|
· «глазной офисный» синдром; · «глазной мониторный» синдром; · экологические факторы (дым, смог); · инстилляции препаратов; · прием лекарственных препаратов; · инъекции ботекса в параорбитальную область; · ношение мягких контактных линз; · лучевая болезнь; · недостаточность витамина А и др. |
|
III. Роговичная форма ССГ
|
· постоперационные и посттравматические (постожоговые); · заболевания роговицы различного генеза (эрозии,кератиты и др.) |
|
IV.Блефароконъюнктивальная форма ССГ.
|
· хронические блефариты, · блефароконъюнктивиты, · конъюнктивиты, · лагофтальм, · пемфигус конъюнктивы и др. |
|
V. Комбинированная форма ССГ. |
|
Клиническая классификация тяжести ССГ
1. Субклиническая степень — нет симптомов, за исключением редких жалоб на чувство «сухости», возникающих в определенных условиях (сухой воздух, ветер, контактные линзы, пользование феном для сушки волос, открытое окно автомобиля, кондиционеры, излучения компьютера и др);
2. легкая степень — все симптомы определяются + субъективные симптомы (чувство сухости, зуд, фотофобия, временами затуманивания, иногда небольшой блефароспазм. При этой степени часто ставят диагноз инфекционного или аллергического конъюнктивита);
3. средняя степень – все симптомы выражены + обратимые признаки (эрозия, точечная кератопатия, нитчатая кератопатия, гиперемия конъюнктивы);
4. тяжелая степень – все симптомы выражены + перманентные признаки (эпителиальные и стромальные язвы роговицы, бельма, неоваскуляризация роговицы, эпителиальная сквомозная метаплазия, рубцы конъюнктивы, лакунарные спайки);
5. терминальная степень — все симптомы выражены + ухудшение зрения (центральный рубец роговицы, прободная язва роговицы, кератинизация эпителия роговицы).
Следует отметить, что, как правило, у пациентов с блефароконъюнктивальной и экзогенной формой наблюдается субклиническая и легкая степени ССГ, в то время как у пациентов с роговичной и особенно системно-органной формой может наблюдаться тяжелая и даже терминальные степени течения ССГ.
Причины появления жалоб у пациентов, а так же изменения на клеточном уровне при ССГ не всегда обусловлены снижением уровня слезопродукции. Так, не редко, пациенты жалуются на обильное слезотечение, при этом присутствуют признаки ССГ. Поэтому выделено 3 вида ССГ в зависимости от объема слезопродукции.
Уровень слезопродукции при ССГ:
• Гипосекреторные (весь симптомокомплекс ССГ обусловлен снижением слезопродукции из-за органического поражения слезных желез);
• Нормосекреторные (на фоне нормального количества вырабатываемой слезы происходит ее качественное изменение, что запускает механизм развития ССГ);
• Гиперсекреторные (на фоне гиперпродукции СЖ происходит разбалансировка ее состава, что делает невозможным формирование стабильной слезной пленки, полноценно выполняющей свои функции).
Этиологическая систематизация пациентов с ССГ поможет правильно сориентировать практикующих врачей-офтальмологов для выявления симптомов и признаков, являющихся следствием ССГ, а также определить патогенетический подход в разработке адекватных методов лечения.
3. ДИАГНОСТИКА ССГ.
Диагностика ССГ построена на следующих методах обследования:
• анамнез (жалобы пациентов страдающих ССГ);
• биомикроскопия век, конъюнктивы и роговицы;
• тесты на слезопродукцию;
• витальное окрашивание красителями конъюнктивы и роговицы;
• цитокомпрессионное исследование конъюнктивы;
• кристаллография слезы;
• лабораторные исследования состава СЖ;
• ультразвуковое исследование слезной железы.
Все методы диагностики подразделяются на основные (анамнез пациентов страдающих ССГ; биомикроскопические признаки ССГ; тесты на слезопродукцию) – доступные каждому врачу офтальмологу, и специальные (витальное окрашивание красителями; кристаллография слезы; цитокомпрессионное исследование; ультразвуковое исследование слезной железы; лабораторные исследования СЖ), носящие вспомогательный характер, которые можно провести только в специализированных учреждениях. На это стоит обратить внимание в связи с тем, что как видно из представленной классификации, основная часть пациентов до 92%, страдает блефароконъюнктивальной и экзогенной формой ССГ. Следовательно, причинами развития ССГ, чаще всего, являются заболевания век, конъюнктивы, следствие ношения контактных линз, воздействие мониторного излучения и кондиционированного воздуха. Эта категория пациентов, как правило, обращаются на прием к врачам-офтальмологам в различные центры контактной коррекции и поликлиники, где для диагностики блефароконъюнктивальной и экзогенной формы ССГ вполне достаточно грамотного сбора анамнеза, проведения наиболее адаптированного для экспресс-диагностики теста на слезопродукцию – теста Ширмера и проведение биомикроскопического исследования.
Итак, обследование пациентов с ССГ начинается со сбора анамнеза, который зачастую в постановке диагноза ССГ играет ключевую роль.
Жалобы пациентов:
• Чувство жжения в глазах;
• Ощущение «сухости» в глазах;
• Покраснение глаз;
• Зуд в области глаз;
• Чувство инородного тела в глазах;
• Ощущение утомления глаз, особенно при работе за компьютером;
• Отек и покраснение в области век;
• Неустойчивое «флюктуирующее» зрение (за счет нарушения слезной пленки, и, как следствие, потери гладкой рефракционной поверхности);
• Слезотечение;
• Светобоязнь;
• Повышенная чувствительность к табачному дыму.
При сборе анамнеза, очень важно обратить внимание на условия, в которых появляются или усиливаются вышеперечисленные жалобы, а так же на наличие факторов риска.
Факторы риска развития ССГ:
• Работа в офисных помещениях и длительные поездки в автомобиле (кондиционированный воздух, мониторное излучение);
• Возраст пациентов старше 45 лет;
• Наличие в анамнезе системных заболеваний (ревматоидные заболевания, заболевания щитовидной железы, герпес, мононуклеоз, операции на тройничном нерве и др.);
• Наличие в анамнезе травм, ожогов, глазных операций и воспалительных заболеваний глаз (блефариты, конъюнктивиты, кератиты и др.);
• Применение лекарственных средств (бета-блокаторы, анальгетики, антихолинергические, антидепрессанты, пероральные контрацептивы, эстрогены, антимигренозные препараты и др.);
• Инъекции ботекса в параорбитальную область;
• Ношение контактных линз;
• Работа в условиях повышенного воздействия вредных факторов внешней среды (сухого воздуха, теплового излучения, пыли, газов или паров растворителей);
• Воздействие табачного дыма, плаванье в хлорированной воде.
После сбора и анализа данных анамнеза необходимо проведение биомикроскопического обследования в ходе которого особое внимание стоит обратить на наличие признаков ССГ.
Биомикроскопические признаки ССГ:
• состояние век (закупорка протоков мейбомиевых желез, отек, гиперемия краев век, рис.8);
• состояние конъюнктивы (конъюнктивальная инъекция; образование конъюнктивальных складок, параллельных краю века — патогномоничный признак ССГ, чаще всего видны в нижнем наружном квадранте, рис. 7);
• состояние эпителия роговицы (наличие участков «сухости» эпителиального покрова, эпителиопатия в виде шероховатости эпителия, дистрофические очаги, неоваскуляризация, рубцы роговицы);
• состояние слезной пленки (равномерность покрытия роговицы слезной пленкой после моргания, наличие включений в виде мелких комочков, образование пены, нитей).
• высоту стояния слезного мениска (определяется по краю нижнего века, норма около 0,2 мм, рис.9).
Складка конъюнктивы (рис. 7).

Протоки мейбомиевых желез (рис. 8)

Слезный мениск (рис. 9)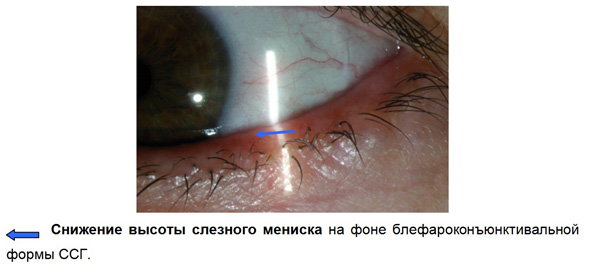
Важное место, в диагностике ССГ отводится тестам на определение уровня слезопродукции. Наибольшее распространение получил тест Ширмера — оценка состояния суммарной (основной и рефлекторной) слезопродукции (Schirmer O., 1903, рис. 10). Это связано с его высокой информативностью и простотой проведения, что позволяет его выполнять в любых офтальмологических кабинетах. Полоски фильтровальной бумаги, специализированно выпускаемые различными фармацевтическими фирмами, сгибаются на маркированном конце, и помещаются в нижний конъюнктивальный свод, за край нижнего века, ближе к наружному углу глаза, после чего просят пациента закрыть глаза на 5 минут. Через 5 минут достают тестовые полоски и оценивают результаты.
Показатели теста Ширмера:
Норма ≥ 15мм за 5 мин
Незначительная недостаточность СЖ >10 до 15мм за 5 мин
Выраженная недостаточность СЖ > 5 до 10 мм за 5 мин
Тяжелая недостаточность СЖ ≤ 5 мм за 5 мин
Считается, что после инстилляции анестетиков выключается рефлекторная слезопродукция, но сохраняется базовая или основная слезопродукция. На этом принципе основан тест Джонса, который проводится также как тест Ширмера, но после инстилляций анестетика.
Показатели теста Джонса:
Норма ≥ 10 мм за 5 мин
Незначительная недостаточность СЖ > 5 до 10 мм за 5 мин
Выраженная недостаточность СЖ > 2 до 5 мм за 5 мин
Тяжелая недостаточность СЖ ≤ 1 мм за 5 мин
Также важное диагностическое значение имеет проба по Норну, которая показывает время разрыва слезной пленки. Она выполняется после инстилляций в конъюнктивальную полость 0,1% раствора флюоресцеина или тест-полоски Fluorets на щелевой лампе с кобальтовым фильтром. Пациента просят поморгать и широко открыть глаза, после чего засекают время на секундомере до момента появления первого участка разрыва окрашенной флюоресцеином слезной пленки, проявляющегося в виде «черной дыры».
Показатели пробы по Норну:
Норма >10 секунд
Незначительное снижение показателей 5-10 секунд
Резкое снижение показателей < 5 секунд

Однако следует отметить, что показатели теста Ширмера не всегда коррелируют с показателями пробы по Норну, так при нормальных показателях теста Ширмера могут быть снижены показатели пробы по Норну. Возможно, это связано с тем, что тест Ширмера измеряет в основном водный компонент, а проба по Норну отражает в большей степени состояние липидного и муцинового слоя слезной пленки. Поэтому ССГ необходимо учитывать не только показатели проведенных проб, но и субъективные ощущения пациентов, а именно их жалобы.
Для уточнения диагноза ССГ и степени выраженности патологического процесса проводят витальное окрашивание красителями, которые проникают в дегенеративные отслоившиеся клетки эпителия конъюнктивы и роговицы, чем сильнее повреждение клеток, тем интенсивнее окрашивание. В качестве красителей используют бенгальский розовый и лиссаминовый зеленый. Однако, повреждение клеток не является специфическим признаком сухого кератоконъюнктивита и наблюдается при различных формах конъюнктивитов, включая инфекционные, аллергические и травматические.
Наряду со стандартными диагностическими тестами для определения слезопродукции широко используют импрессионную цитологию (ИЦ) – неинвазивную биопсию поверхностного эпителия конъюнктивы (простой в выполнении, безболезненный для пациента, недорогой, очень информативный метод диагностики и контроля эффективности терапии). Впервые в офтальмологии ИЦ была использована в 1977 году и с того времени стала одним из основных лабораторных методов оценки эпителия конъюнктивы при различных заболеваниях переднего отдела глаза, в частности при ССГ.
В качестве диагностического теста используют кристаллографическое исследование СЖ. Кристаллограммы получают посредством высыхания СЖ на стеклянной пластинке и изучают под микроскопом при большом увеличении. Известно, что кристаллограммы с нарушенной кристаллической структурой встречаются у 92% пациентов с ССГ, в то время как четко структурированный кристаллический узор определяется у 83% здоровых лиц.
Многие диагностические методы исследования пациентов с ССГ в настоящее время находятся в стадии разработки. Например, изучается взаимосвязь ультразвуковой картины СЖ с признаками ССГ, а также расширяется показания для проведения лабораторных исследований СЖ, где изучается иммунологические, липидные, электролитные и белковые показатели СЖ и их корреляция с патологическими процессами.
4. ЛЕЧЕНИЕ ССГ.
Клиническая классификация ССГ отражает различные этиологические формы, следовательно, проводимое лечение должно быть направленно не только на купирование симптомов (субъективных ощущений пациентов) и признаков (объективной офтальмологической картины) ССГ, но и устранение самой причины вследствие которой возник ССГ. Исходя из этого, все проводимое лечение подразделяется на три основные группы: корнеозащитное лечение, слезосохраняющее лечение, этиотропное лечение.
I. Корнеозащитное лечение (проводится при всех формах ССГ, вид лечения определяется тяжестью течения ССГ):
1.Слезозаместительная терапия;
2.Лечебные мягкие контактные линзы;
3.Фармакологическая стимуляция слезопродукции;
4.Снижение вязкости муцина;
5.Хирургическое лечение (амниопластика, пластика конъюнктивой по Кунту).
Слезозаместительная терапия. Одним из основных компонентов лечения всех форм ССГ является заместительная терапия, проводимая в виде инстилляций слезозаменителей – «искусственная слеза». Принцип действия этой группы препаратов основан на восполнении дефицита водного слоя перикорнеальной слезной пленки, а также на удержании слезной пленки в стабильном положении, что очень важно, так как при аномалии перикорнеального слоя слезной пленки происходит нарушение смачиваемости и повреждение поверхностных структур глаза, что ведет к развитию дисторофических изменений роговицы и конъюнктивы, а также к стойкому хроническому дискомфорту у больных.
Начиная с XIX-го века, в качестве препаратов искусственной слезы стали применять водные растворы поваренной соли, раствор Рингера, водные растворы глицерина и различные масла. Несколько десятилетий назад в терапии ССГ стали отдавать предпочтение природным полимерам, а именно сыворотке аутокрови, сухой плазме и другим. В связи со сложностью производства и недостаточной эффективностью данных препаратов они были заменены искусственными полимерами. В отечественной практике в качестве искусственной слезы применялись препараты: «полидез», «гемодез», «полиглюкин», изготовленные на основе 3% раствора поливинилового спирта, 6% поливинилпирролидона и 6% раствора декстрана.
Современные препараты в химическом отношении представляют собой водные растворы гидрофильных биологически инертных полимеров (производные метилцелюлозы, поливиниловый спирт, поливинилпирролидон, полиакриловая кислота, карбомер, гиалуроновая кислота и др.) с включением различных консервантов и неорганических солей для достижения желаемого эффекта упомянутые препараты ежедневно инстиллируют в больной глаз с периодичностью до 6 раз в сутки. Терапия проводится перманентно на протяжении многих лет жизни пациента.
Основным недостатком препаратов искусственной слезы на водной основе, к которым относятся: Слеза натуральная (Alcon, США), Лакрисифи (Сифи, Италия), Лакрисин (Галена, Чешская республика), является необходимость их частых инстилляций. Однако в отдельных случаях оправдано применение именно слезозаменителей на водной основе. Так, при наличии обильного отделяемого в послеоперационном периоде после кератопластических операций рекомендованы непролонгированные слезозаменители на водной основе. В последнее время широко применяются препараты искусственной слезы на гелевой основе, которые обладают пролонгированным действием и в то же время из-за большей вязкости могут формировать более устойчивую слезную пленку при неровностях роговицы.
Представителями пролонгированных препаратов искусственной слезы основе являются препараты Офтагель (Сантен, Финляндия), Видисик (Baush & Lomb, Германия), Систейн (Alcon, Испания) и Хило-Комод (Урсафарм, Германия), ВИД-Комод (Урсафарм, Германия).
Основным компонентом препарата Офтагель является карбомер 974Р, 2,5мг/г, относящийся к группе химически инертных нерастворимых и нетоксичных акриловых полимеров. Механизмом его действия является компенсация истонченного муцинового слоя посредством связывания воды на поверхности роговицы.
Химической основой препарата Видисик является полиакриловая кислота, содержание которой позволяет создать вязкость коллоидной системы, которая способна изменятся под действием внешних механических сил. При каждом смыкании век (моргании) гель, обладающий высокой вязкостью переходит в жидкую фазу, соответствующую физиологическим параметрам слезной жидкости. Этот процесс обратим, если веки не смыкаются, жидкость постепенно структурируется в гель. Вышеперечисленные свойства этой системы обеспечивают формирование слезной пленки устойчивой в течение длительного времени.
Препарат Систейн создан на основе гелеобразующего полисахарида — гидроксипропил-Гуар. Во флаконе глазные капли Систейн при pH 7.0 находится в виде жидкости, после инстилляции в конъюнктивальную полость, где pH~7.5 – 7.8, происходит образование геля, который равномерно покрывает поверхность глаза.
Препарат Хило-комод основан на природной субстанции – гиалуроновой кислоте. Молекулы связывают молекулы воды, за счет чего на поверхности роговицы образуется равномерная, сохраняющаяся в течение длительного времени, прероговичная слезная пленка, которая не смывается при моргании и не вызывает снижения остроты зрения. Также, отличительной особенностью препарата Хило-комод, является отсутствие в его химическом составе консерванта, поэтому этот препарат показан пациентам с ССГ аллергической этиологии. Такой же особенностью обладает препарат ВИД-Комод, основой которого является поливинилпиролидон обладающий необходимой вязкостью и хорошими адгезивными свойствами по отношению к передней поверхности глаза.
Препараты искусственной слезы пролонгированного действия.
Название препарата / Химическая основа
Хило-комод (Урсафарм, Германия) / гиалуроновая кислота
Видисик (Baush & Lomb, Германия) / полиакриловая кислота
Офтагель (Сантен, Финляндия) / карбомер 974Р
Систейн (Alcon, Испания) / полисахарид — гидроксипропил-Гуар
ВИД-Комод (Урсафарм, Германия) / поливинилпиролидон
Выбор препарата искусственной слезы осуществляют, ориентируясь на показатели стабильности слезной пленки и субъективные ощущения больных на фоне проводимой терапии. В дальнейшем, оптимальный для каждого конкретного больного препарат или комбинацию препаратов инстиллируют с частотой, определяющейся временем возникновения дискомфорта за веками заинтересованного глаза до 6 раз в сутки.
При отсутствии ожидаемого терапевтического эффекта целесообразно применение комбинированной терапии из двух препаратов с различной вязкостью.
Лечебные мягкие контактные линзы. При неэффективности слезозаместительной терапии назначают мягкие лечебные контактные линзы (МКЛ). Показанием является нарушение целостности эпителиального покрова роговицы, возникшие в как следствие дистрофических изменений, нитчатого и буллезнонитчатого кератита, а также кератоплатических операций, т.е пациентам с системноорганной и роговичной формой ССГ. МКЛ с одной стороны защищает роговицу от неблагоприятных воздействий внешней среды, способствующих усилению процесса испарения влаги с поверхности глаза и углублению дистрофических изменений, а с другой стороны создает условия для восстановления эпителиального покрова и улучшения зрительных функций. С этой целью применяются 70%-е лечебные мягкие контактные линзы. Следует отметить, что так как лечение ССГ контактными линзами требует их непрерывного ношения, а также одновременной инстилляции препаратов различных фармакологических групп, то в этом случае рекомендуется применение гидрогелевых контактных линз.
Фармакологическая стимуляция слезопродукции. Помимо применения препаратов искусственной слезы для стабилизации прекорнеального слоя и разработки способов пролонгирования их действия, неоднократно предпринимались попытки воздействия непосредственно на процесс слезообразования. Ограничение показаний к их применению связаны с необходимостью существования условий резервных возможностей слезопродукции.
У ряда пациентов с ССГ для клинической картины характерно наличие застойной слизи в виде нитей или сгустков муцина. Вязкость муцина снижается при использовании 10% или 20% ацетилцистеина. Однако, этот препарат обладает раздражающим действием.
Следует отметить, что фармакологическая стимуляция слезопродукции и снижение вязкости муцина показано только пациентам с системноорганной формой ССГ.
Хирургическое лечение. Оперативное лечение проводится в случаях неэффективности слезозаместительной терапии и ношения МКЛ, пациентам тяжелыми формами ССГ (роговичной и системноорганной формой ССГ). Целью оперативного вмешательства является защита эрозированных участков роговицы от факторов внешней среды, которые могут вызвать дополнительное воспаление, а также создание стабильной защитной поверхности роговицы, способствующей закрытию зоны эрозии аутоклетками. С этой целью используют покрытие консервированной амниотической мембраной (только пациентам с роговичной формой ССГ) или аутоконъюнктивой (пластика по Кунту) роговицы или роговичного трансплантата.
II.Слезосохраняющее лечение.
1.Слезные обтураторы;
2.Хирургическое лечение (пластика век при колобомах век и др.)
Обтураторы слезных канальцев. Исходя из того, что в нормальных условиях СЖ оттекает из глаза через слезные пути в полость носа, одним из методов лечения ССГ, с целью сохранения слезной секреции, применялись различные способы блокирования слезных точек. В настоящее время, с целью обтурации слезоотводящих путей, применяются коллагеновые заглушки. Продолжительность их действия ограничена 5 – 7 сутками, в течение которых происходит постепенное растворение коллагена, которые вводят в канальцы с помощью пинцетов или проводников.
Слезосохраняющее лечение в нашей практике проводилось пациентом с системноорганной формой ССГ в виде назначения слезных обтураторов.
III. Этиотропное лечение так же проводится всем пациентам, на фоне корнеозащитного лечения, но вид проводимой терапии зависит от этиологии.
1.Этиотропное лечение системноорганной формы ССГ;
• Базисная терапия (цитостатики, аминохинолиновые препараты);
• Антибактериальная терапия (левомицетин, тобрекс, фурацилин, флоксал, нормакс и др.);
• Противовоспалительная терапия (наклоф, диклоф, дексаметазон и др.)
• Десенсибилизирующая терапия (глюконат кальция + аскорбиновая кислота и др.);
• Эфферентная терапия (гемосорбция, плазмаферез, карбогемосорбция);
• Репаративная терапия (Корнерегель, Хилозар-Комод, ВитА-ПОС и др.).
Лечение системно-органной формы ССГ является сложной многоэтапной задачей, требующей участия специалистов занимающихся аутоиммунными заболеваниями. Учитывая тот факт, что показания для назначения антибактериальной, противовоспалительной, десенсибилизирующей, эфферентной терапии не носят специфичного для признаков ССГ характера, а слезозаместительная терапия подробно описана в разделе корнеозащитное лечение, то наиболее подробно хотелось бы остановиться на описании показаний к репаративной терапии.
Репаративная терапия. Репаративная терапия направлена на восстановление целостности эпителиального покрова роговицы и конъюнктивы и улучшение тканевых обменных процессов. С этой целью назначаются инстилляции витаминосодержащих препаратов, особенно эффективны препараты содержащие дексапантенол – провитамин В5, которые усиливают регенераторную активность эпителия. К этой группе относятся препараты: Корнерегель (Baush & Lomb, Германия) состав и механизм действия которого аналогичен слезозаменителю Видисик, однако за счет содержания дексапантенола он обладает репаративными свойствами, а так же новый препарат Хилозар-Комод (Урсафарм, Германия) основанный так же как препарат Хило-Комод на гиалуроновой кислоте с добавлением дексапантенола и не содержащий консервантов. Также, недавно появилось новый препарат, содержащий витамин А, который улучшает регенеративные процессы эпителиального покрова – ВитА-ПОС (Урсафарм, Германия). Основой этого препарата является белый вазелин, жидкий парафин и ланолин, поэтому после его инстилляций возможно временное затуманивание зрения. В связи с чем, рекомендуется сочетанная терапия – в дневные часы инстилляции препаратов искусственной слезы с содержанием дексапантенола (Корнерегель или Хилозар-комод), а непосредственно перед сном инстилляции препарата ВитА-ПОС.
Витаминосодержащие препараты, применяемые в лечение ССГ.
Название препарата / Химическая основа + витамин
Корнерегель (Baush & Lomb, Германия) / полиакриловая кислота + дексапантенол – провитамин В5
Хилозар-Комод (Урсафарм, Германия) / гиалуроновая кислота + дексапантенол – провитамин В5
ВитА-ПОС (Урсафарм, Германия) / белый вазелин, жидкий парафин, ланолин + витамин А
Следует отметить, что в случаях с более щадящим течением ССГ, таким как блефароконъюнктивальная и экзогенная форма достаточно назначения витаминосодержащих препаратов, в то время как пациентам с системно-органной и роговичной формой зачастую требуется более интенсивное лечение. Новым направлением в терапии поражений роговицы при ССГ является применение аутосыворотки (Fox1984, Tsubota 1996), которая по своим биохимическим характеристикам близка к нормальной СЖ. Сыворотка крови имеет одинаковую со слезой РН и осмолярность, содержит в большей концентрации фактры роста (эпидермальный, тканевой, фактор роста фибробластов), нейропептиды субстанцию Р, витамины, включая витамин А, а также иммуноглобулины, антипротеиназы и др. Эти факторы стимулируют миграцию и пролиферацию эпителия роговицы, а витамин А стимулирует дифференциацию эпителия конъюнктивы, предотвращает развитие сквамозной метаплазии.
2. Этиотропное лечение блефароконъюнктивальной формы ССГ
• Средства для гигиены век (Блефаролосьон, Блефарогель 1, Блефарогель 2);
• Противовоспалительная и антисептическая терапия (Фурацилин, Левомицетин, Тобрекс; Окуметил, Окулохель, Фуциталмик, Флоксал и др.);
• Антигистаминная терапия (Лекролин, Сперсаллерг и др.);
• Физиотерапия (магнитофорез, фонофорез, электрофорез).
• Репаративная терапия (Корнерегель, Хилозар-Комод, ВитА-ПОС и др.).
Пациенты с блефароконъюнктивальной формой ССГ, как сказано выше, составляют основную часть от всех пациентов страдающих ССГ.
Основой лечения блефароконъюнктивальной формы ССГ как демодекозной так и не демодекозной этиологии, помимо инстилляции слезозаменителей, является гигиена век.
Пациенту следует объяснить, что блефарит – это хроническое заболевание и гигиена век должна стать частью повседневной жизни пациента. Процедура гигиены век занимает 5-10 минут. Гигиена век основана на применении специального гигиенического средства — Блефаролосьон и гигиенических гелей – Блефарогель 1, Блефарогель 2, и состоит из трех этапов: 1. Теплые компрессы; 2. Массаж век; 3. Обработка краев век.
1. Теплые компрессы: косметический ватный диск, смоченный горячей водой и отжатый, пропитывают Блефаролосьоном с травяными экстрактами, после чего помещается на закрытые веки. Продолжительность процедуры от 3 до 5 минут.
2. Массаж век: проводился после нанесения Блефарогеля с последующим надавливанием на мейбомиевы железы у края века подушечкой пальца, круговыми движениями по направлению к краю века для выдавливания содержимого мейбомиевых желез, которое удаляется из протоков легче после теплового компресса с блефаролосьоном. Ручное давление на область мейбомиевых желез увеличивает толщину липидного слоя слезной пленки, при этом пациенты ощущают симптоматическое облегчение.
3. Обработка краев век средствами гигиены: ватным тампончиком или ушной палочкой, на которые наносят Блефарогель и проводят вдоль реберного края век для удаления отложений.
Блефаролосьон. Механизм действия: Блефаролосьон, основой которого является поливинилпиролидон, обладает сорбирующими и дезинтоксикационными свойствами, позволяет очистить веки и ресницы от загрязнений (чешуек, корочек, остатков косметических средств), а также нормализовать гидробаланс и снять отечные явления с кожи век, тем самым повысить ее тургор. Совместное действие поливинилпиролидона и экстрактов лечебных трав, таких как: ромашки с противовоспалительным и антисептическим действием; гамамелиса, обладающего антибактериальным и противоотечным действием; зеленого чая, с дезинфицирующим и антиоксидантым действием, обеспечивает снятие симптомов раздражения (отечность, гиперемия и др.) в области век, вызванных воспалением век, а также восстанавливает секрецию слезы, устраняя «сухость» глаза и снимая ощущение усталости глаз. Теплые компрессы с Блефаролосьоном, позволяют ускорить всасываемость компонентов Блефоралосьона, тем самым повысить его целебные свойства, а так же размягчить секрет мейбомиевых желез, устья которых открываются на реберном крае века, и открыть их протоки, что облегчает эвакуацию секрета мейбомиевых желез на следующем этапе – массаже век с применением Блефарогелей 1 и 2.
Блефарогель 1.
Механизм действия: В результате действия гиалуроновой кислоты, являющейся основой Блефарогеля 1, происходит медленная очистка выводных протоков сальных, мейбомиевых, потовых желез век от пробок и нормализуется их секреция. Также, нормализуется гидробаланс кожи век, она увлажняется и повышается её упругость. Экстракт алоэ, входящий в состав блефарогеля обладает антисептическими свойствами и улучшает обмен веществ в коже век. Комбинированное действие гиалуроновой кислоты и экстракта алоэ обеспечивает снятие симптомов раздражения (отечность, гиперемия и др.) в области век, вызванных воспалением век. Сочетанное применение Блефарогеля 1 с массажем век улучшает кровообращение и обменные процессы в области век, нормализует отток секрета мейбомиевых желез, тем самым повышается стабильность слезной пленки, устраняется «сухость» глаза и снимается ощущение усталости глаз.
Блефарогель 2. Механизм действия: в отличие от Блефарогеля 1 в состав Блефарогеля 2, входят препараты серы, обладающие антисептическим и акарицидным (противодемодекозным) действием, что особенно важно, так как в корнях ресниц у многих людей живут и размножаются клещи паразиты демодексы, провоцирующие развитие блефаритов и осложняющие тяжесть их течения. Применение Блефарогеля 2 резко снижает число популяций демодекса, а при длительном применении полностью устраняет их присутствие на веках. Остальные свойства не отличаются от Блефарогеля 1:
— Для улучшения оттока секрета из мейбомиевых желез, также применяются физиотерапевтические методы лечения, такие как: фонофорез, магнитофорез, электорофорез.
— Антибактериальные и противоаллергические препараты назначаются в зависимости этиологии блефароконъюнктивита – инфекция, аллергия или смешанный генез.
— Хорошую переносимость и высокую эффективность в лечении блефароконъюнктивальной формы ССГ показало новое гомеопатическое средство Окулохель (Heel, Германия). Окулохель обладает противовоспалительными свойствами за счет содержания в нем экстрактов растений: очанка лекарственная (Euphrasia officinalis), ложечница лекарственная (Cochlearia officinalis), пилокарпус Яборанди (Jaborandi), эхинацея узколистная (Echinacea angustifolia), также в состав Окулохеля не входят консерванты, что снижает риск развития аллергических реакций.
3. Лечение роговичной формы ССГ;
• Противовоспалительная нестероидная терапия (Наклоф, Диклофенак и др.);
• Противовоспалительная кортикостероидная терапия (Дексаметазон и др.)
• Антибактериальная терапия (Левомицетин, Тобрекс, Флоксал и др.)
• Десенсибилизирующая терапия (Глюконат Кальция, Супрастин, Тавегил и др.);
• Репаративная терапия (Корнерегель, Хилозар-Комод, ВитА-ПОС и др.).
Лечение роговичной формы ССГ построено на попытке, создать условия для сглаживания поверхности роговицы, что в свою очередь приведет к ее сферичности и возможности формирования стабильной слезной пленки соответственно. С этой целью, как было сказано выше, применяются гелевые слезозаменители, при их неэффективности лечебные контактные линзы и в крайних случаях оперативное покрытие роговицы. Однако асферичность роговицы является следствием различных патологических процессов, поэтому лечение роговичной формы направлено на устранение причины, вызвавшей данное заболевание, и группы противовоспалительных, антибактериальных, десенсебилизирующих и репаративных препаратов назначаются в соответствии с видом роговичной патологии.
4. Лечение экзогенной формы ССГ;
• Репаративная терапия (Корнерегель, Хилозар-Комод, ВитА-ПОС и др.).
• Средства для гигиены век (Блефаролосьон, Блефарогель 1, Блефарогель 2).
Как правило, лечение пациентов с экзогенной формой ССГ основано на устранении или сведению к минимуму воздействия экзогенного фактора, вызывающего это заболевание и инстилляциях слезозаменителей. Однако, в отдельных далеко зашедших случаях, когда патологический процесс затрагивает роговицу (например, при ношении контактных линз) или веки, то возникает необходимость назначения репаративной терапии в виде витаминосодержащих препаратов, а так же проведение гигиены век, которая подробно описана в разделе лечение блефароконъюнктивальной формы ССГ.
5. Лечение комбинированной формы ССГ.
Лечение пациентов с комбинированной формой ССГ проводится с учетом каждой составляющей формы.
ЗАКЛЮЧЕНИЕ
Таким образом, на современном этапе разработаны эффективные методы диагностики ССГ. Лечение пациентов с системно-органной и в меньшей степени роговичной формами до настоящего времени является сложной задачей, учитывая тяжесть основной патологии вызывающей ССГ. При этом лечение пациентов с наиболее распространенными формами ССГ – блефароконъюнктивальной и экзогенной показало высокую эффективность. Это достигнуто не только зачет современных пролонгированных слезозаменителей, но и за счет разработки средств и способов гигиены век, которые позволяют нормализовать секрецию слезы и улучшить качество жизни пациентам.
Статья опубликована в журнале «Для тех, кто лечит», май 2007, стр. 3 — 34.
Скачать статью (doc.)
